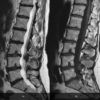
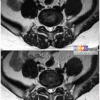
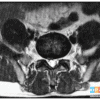
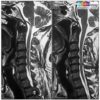
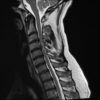
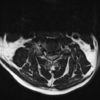
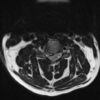
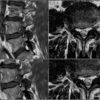
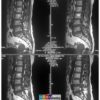
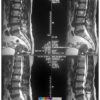
Thoát vị đĩa đệm
I. Đại Cương
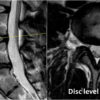
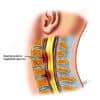
– Thoát vị đĩa đệm (Disc Herniation) là hiện tượng đĩa đệm bị dịch chuyển ra khỏi vị trí bên trong đốt sống, thường xảy ra sau các tác nhân sang chấn hoặc trên nền đĩa đệm bị thoái hóa, nứt rách và trên lâm sàng thường biểu hiện chứng đau về thần kinh.
– Thoát vị đĩa đệm có thể xảy ra ở bất kỳ đoạn nào của cột sống, nhưng hay gặp thoát vị đĩa đệm ở vị trí thấp của lưng, trong trường hợp này sẽ gây ra chứng đau thắt lưng. Và khi thoát vị đĩa đệm có đè ép vào rễ dây Thần kinh tọa sẽ gây chứng đau thắt lưng và đau lan xuống chân. Khi thoát vị ở vị trí cổ, sẽ gây đau cổ gáy. Nếu kết hợp ép rễ thần kinh cánh tay sẽ gây đau cổ, vai và tay cùng bên bị chèn ép..
– Tuổi thường gặp 25-50, liên quan đến chế độ sinh hoạt
– Ở người già ít gặp do nhân nhầy đã thoái hóa xẹp lại không còn khả năng thoát vị nữa
* Giải phẫu MRI cột sống
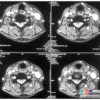
II. Chẩn Đoán Hình Ảnh1. Phồng đĩa đệm (Bulging disc)
– Không phải là một dạng của thoát vị đĩa đệm.
– Bờ của đĩa đệm lồi ra > 3mm.
– Bờ đĩa đệm lồi ra > 25% chu vi đĩa đệm.
– 2 loại: phồng cân đối & không cân đối
– Không phải là một dạng của thoát vị đĩa đệm.
– Bờ của đĩa đệm lồi ra > 3mm.
– Bờ đĩa đệm lồi ra > 25% chu vi đĩa đệm.
– 2 loại: phồng cân đối & không cân đối
=> Hình ảnh phồng đĩa đệm
2. Rách vòng xơ (Annular tear)– Bình thường nhân mềm có tác dụng chống đỡ toàn bộ trọng lượng của cơ thể và vòng xơ có tác dụng giữ cho các thành phần của nhân mềm ở đúng vị trí.
– Khi đĩa đệm thoái hóa, mất nước & protein kết hợp với hoạt động gập, xoay quá mức của cột sống làm đĩa đệm giảm tính đàn hồi, xơ hóa => rách vòng xơ.
– Khi vòng xơ rách hoàn toàn, các thành phần của nhân mềm phá vỡ lớp bảo vệ cuối cùng là dây chằng dọc sau => thoát vị đĩa đệm.
– Phân loại:
+ Type I: rách đồng tâm, không thấy trên MRI.
+ Type II: rách hình tia, rách các sợi dọc.
+ Type III: rách ở mép, rách các sợi ngang.
– Biểu hiện trên MRI: hình ảnh ổ tăng tín hiệu tương đương dịch não tủy trên T2W nằm cạnh đĩa đệm và hoặc ổ ngấm thuốc mạnh (hậu quả của phản ứng viêm) nằm trên vòng xơ đĩa đệm.
– Khi đĩa đệm thoái hóa, mất nước & protein kết hợp với hoạt động gập, xoay quá mức của cột sống làm đĩa đệm giảm tính đàn hồi, xơ hóa => rách vòng xơ.
– Khi vòng xơ rách hoàn toàn, các thành phần của nhân mềm phá vỡ lớp bảo vệ cuối cùng là dây chằng dọc sau => thoát vị đĩa đệm.
– Phân loại:
+ Type I: rách đồng tâm, không thấy trên MRI.
+ Type II: rách hình tia, rách các sợi dọc.
+ Type III: rách ở mép, rách các sợi ngang.
– Biểu hiện trên MRI: hình ảnh ổ tăng tín hiệu tương đương dịch não tủy trên T2W nằm cạnh đĩa đệm và hoặc ổ ngấm thuốc mạnh (hậu quả của phản ứng viêm) nằm trên vòng xơ đĩa đệm.
=> Hình ảnh MRI:
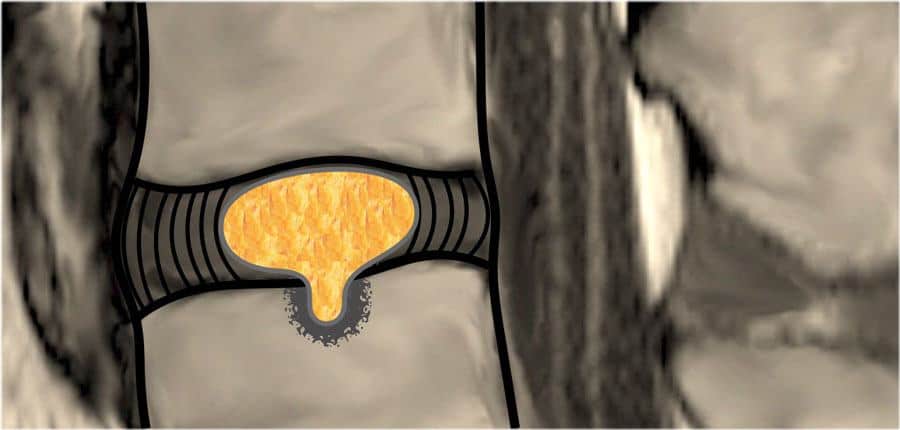
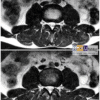
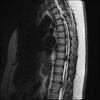
3. Thoát vị đĩa đệm (Herniation)– Là sự di chuyển có tính chất khu trú (< 50% chu vi đĩa đệm) của các thành phần đĩa đệm (nhân nhầy, vòng xơ, sụn hay mỏ xương) ra ngoài giới hạn bình thường của đĩa đệm.
* Phân loại thoát vị:
– Dựa theo vị trí của ổ thoát vị so với đường giữa trên ảnh cắt ngang:
+ Thoát vị trung tâm: do dây chằng dọc sau dày nhất ở vị trí này nên phần thoát vị thường lệch nhẹ sang phải hoặc trái
+ Thoát vị sau bên (cạnh trung tâm): là vị trí hay gặp nhất
+ Thoát vị lỗ tiếp hợp (thoát vị dưới khớp):
+ Thoát vị bên.
* Phân loại thoát vị:
– Dựa theo vị trí của ổ thoát vị so với đường giữa trên ảnh cắt ngang:
+ Thoát vị trung tâm: do dây chằng dọc sau dày nhất ở vị trí này nên phần thoát vị thường lệch nhẹ sang phải hoặc trái
+ Thoát vị sau bên (cạnh trung tâm): là vị trí hay gặp nhất
+ Thoát vị lỗ tiếp hợp (thoát vị dưới khớp):
+ Thoát vị bên.
=> Hình ảnh MRI:
– Dựa theo vị trí của ổ thoát vị so với dây chằng dọc sau: thoát vị dưới dây chằng và thoát vị xuyên dây chằng.
– Dựa theo vị trí của ổ thoát vị so với đĩa đệm gốc trên ảnh tái tạo cột sống theo mặt phẳng đứng dọc giữa Sagittal:
+ Thoát vị di trú lên trên hoặc xuống dưới
+ Thoát vị có mảnh tách rời
+ Thoát vị nội xốp
+ Thoát vị di trú lên trên hoặc xuống dưới
+ Thoát vị có mảnh tách rời
+ Thoát vị nội xốp
=> Thoát vị nội xốp (Bệnh Scheuermann)
– Thoát vị nội xốp là hiện tượng thoát vị đĩa đệm vào thân đốt sống liền kề, có thể dẫn đến viêm tủy đốt sống.
– Bệnh được mô tả bởi Scheuermann năm 1920. 1-10% dân số, 13-16 tuổi. Biểu hiện đau lưng mạn tính hoặc thường được phát hiện tình cờ. Hình ảnh điển hình: gù vẹo cột sống, xẹp các thân đốt sống, thoát vị nội xốp trung tâm (nốt Schmorl) và bất thường hợp nhất của đường viền bản sụn.
– Cơ chế tổn thương: do nén ép cơ học, chấn thương lặp đi lặp lại làm tăng áp lực mãn tính lên phần trước của bản sụn đốt sống và tính dễ vỡ của chính bản sụn: liên quan đến các yếu tố gen.
– Phân loại Blumenthal:
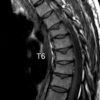
+ Type 1: Scheuermann cột sống lưng, điển hình, chiếm 75-80%, tổn thương thường từ T7 đến T9.
+ Type 2: Scheuermann cột sống ngực – lưng, không điển hình: 20-25%, tổn thương thường từ T10 đến T12 và các đốt sống thắt lưng.
+ Type 3: Scheuermann cột sống thắt lưng, hiếm gặp, thường gặp trẻ nhiều tuổi hơn 14-18.
– Tiêu chuẩn chẩn đoán:+ Tổn thương 3 đốt sống liền kề

– Thoát vị nội xốp là hiện tượng thoát vị đĩa đệm vào thân đốt sống liền kề, có thể dẫn đến viêm tủy đốt sống.
– Bệnh được mô tả bởi Scheuermann năm 1920. 1-10% dân số, 13-16 tuổi. Biểu hiện đau lưng mạn tính hoặc thường được phát hiện tình cờ. Hình ảnh điển hình: gù vẹo cột sống, xẹp các thân đốt sống, thoát vị nội xốp trung tâm (nốt Schmorl) và bất thường hợp nhất của đường viền bản sụn.
– Cơ chế tổn thương: do nén ép cơ học, chấn thương lặp đi lặp lại làm tăng áp lực mãn tính lên phần trước của bản sụn đốt sống và tính dễ vỡ của chính bản sụn: liên quan đến các yếu tố gen.
– Phân loại Blumenthal:
+ Type 1: Scheuermann cột sống lưng, điển hình, chiếm 75-80%, tổn thương thường từ T7 đến T9.
+ Type 2: Scheuermann cột sống ngực – lưng, không điển hình: 20-25%, tổn thương thường từ T10 đến T12 và các đốt sống thắt lưng.
+ Type 3: Scheuermann cột sống thắt lưng, hiếm gặp, thường gặp trẻ nhiều tuổi hơn 14-18.
– Tiêu chuẩn chẩn đoán:+ Tổn thương 3 đốt sống liền kề

+ Gù cột sống ngực > 40 độ hoặc cột sống lưng > 30 độ. Góc Cobb là góc tạo bởi đường kẻ tiếp tuyến với bờ trên thân đốt T1 và bờ dưới thân đốt T12.

+ Tổn thương đi kèm: Hình khuyết xương ăn sâu vào thân đốt ở mặt trên và dưới tạo hình khuyết bờ thân đốt sống (Limbus vertebra), vẹo cột sống (25% trường hợp), trượt đốt sống.
=> Case lâm sàng 1:
* Thoát vị thể lồi (Protrusion): bờ của đĩa đệm nhô ra < 25% chu vi đĩa đệm và phần thoát vị có chiều rộng > chiều cao
– Đáy hẹp (Focal Protrusion): bờ đĩa đệm nhô ra < 25% chu vi đĩa đệm.
– Đáy rộng (Broad Based or Diffuse Protrusion): bờ đĩa đệm nhô ra 25-50% chu vi.
– Đáy hẹp (Focal Protrusion): bờ đĩa đệm nhô ra < 25% chu vi đĩa đệm.
– Đáy rộng (Broad Based or Diffuse Protrusion): bờ đĩa đệm nhô ra 25-50% chu vi.
* Thoát vị thể đẩy (Extrusion): bờ của đĩa đệm nhô ra < 25% chu vi đĩa đệm và phần thoát vị có chiều rộng < chiều cao.
* Chèn ép rễ thần kinh
– Cột sống cổ: rễ thần kinh bị chèn ép trong lỗ liên hợp là rễ mang tên tầng dưới. Ví dụ thoát vị đĩa đệm C3/4 sẽ chèn ép rễ thần kinh C4.– Cột sống ngực & cột sống thắt lưng: rễ thần kinh bị chèn ép trong lỗ liên hợp là rễ màng tên tầng trên. Ví dụ thoát vị đĩa đệm T3/4, L3/4 sẽ chèn ép rễ thần kinh T3, L3.
– Rễ thần kinh bị chèn ép của chùm đuôi ngựa: rễ mang tên tầng dưới. Ví dụ thoát vị đĩa đệm L5/S1 sẽ chèn ép rễ thần kinh S1.
– Giải phẫu rễ thần kinh:
– Rễ thần kinh bị chèn ép của chùm đuôi ngựa: rễ mang tên tầng dưới. Ví dụ thoát vị đĩa đệm L5/S1 sẽ chèn ép rễ thần kinh S1.
– Giải phẫu rễ thần kinh:
– Chèn ép rễ thần kinh:
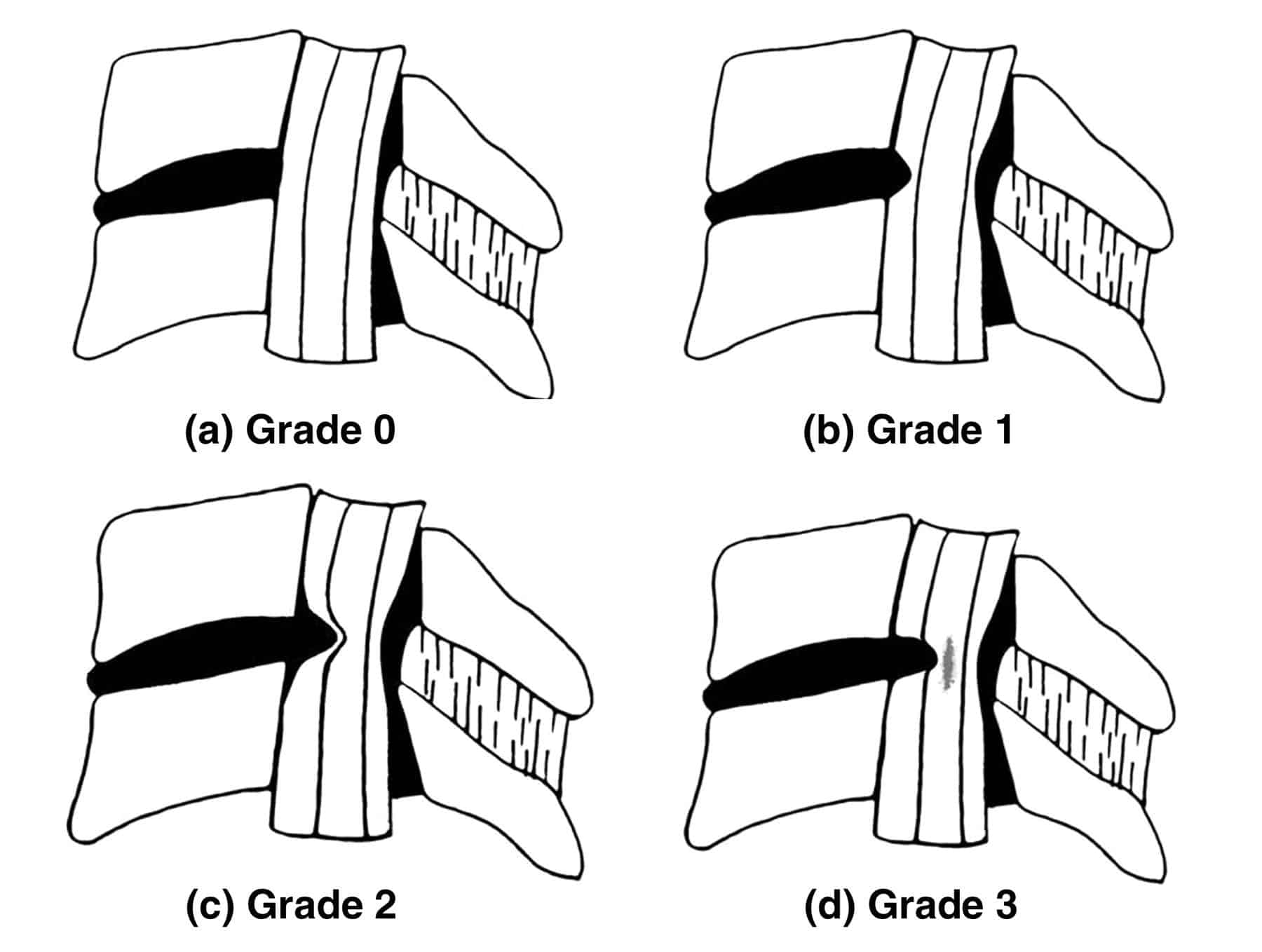
– Phân độ chèn ép rễ:
+ Độ 0: không có sự tiếp xúc giữa đĩa đệm và rễ thần kinh, không xâm lấn lớp mỡ giữa rễ thần kinh và đĩa đệm.
+ Độ 0: không có sự tiếp xúc giữa đĩa đệm và rễ thần kinh, không xâm lấn lớp mỡ giữa rễ thần kinh và đĩa đệm.

+ Độ 1: có sự tiếp xúc giữa đĩa đệm và rễ thần kinh, mất lớp mỡ giữa đĩa đệm và rễ thần kinh. Rễ thần kinh vẫn ở vị trí bình thường.
4. Trượt Đốt Sống
– So với trục cột sống, lấy đoạn dưới làm chuẩn đánh giá theo sự di lệch của đoạn trên.
– Nguyên nhân:
+ Bẩm sinh: do khiếm khuyết giải phẫu của mấu khớp.
+ Hở eo: sự cốt hóa không đầy đủ phần cuống sống, khuyết eo do gãy mệt, phần eo cung sau dài hơn bình thường (do hiện tượng gãy và liền xương xảy ra liên tục), chấn thương gãy eo.
+ Thoái hóa: thoái hóa đĩa đệm và mấu khớp làm mất tĩnh vứng chắc của cột sống.
+ Bệnh lý: nhiễm khuẩn hay ung thư làm hoại tử và phá hủy các cấu trúc của cột sống. Bệnh xương hóa đá.
+ Chấn thương: gãy xuống sống, gãy mấu khớp
+ Sau phẫu thuật: cắt cung sau, cắt mấu khớp
– Phân độ trượt đốt sống (Mayerding)
+ Độ 1: < 25%
+ Độ 2: 25-50%
+ Độ 3: 50-75%
+ Độ 4: 75-100%
– So với trục cột sống, lấy đoạn dưới làm chuẩn đánh giá theo sự di lệch của đoạn trên.
– Nguyên nhân:
+ Bẩm sinh: do khiếm khuyết giải phẫu của mấu khớp.
+ Hở eo: sự cốt hóa không đầy đủ phần cuống sống, khuyết eo do gãy mệt, phần eo cung sau dài hơn bình thường (do hiện tượng gãy và liền xương xảy ra liên tục), chấn thương gãy eo.
+ Thoái hóa: thoái hóa đĩa đệm và mấu khớp làm mất tĩnh vứng chắc của cột sống.
+ Bệnh lý: nhiễm khuẩn hay ung thư làm hoại tử và phá hủy các cấu trúc của cột sống. Bệnh xương hóa đá.
+ Chấn thương: gãy xuống sống, gãy mấu khớp
+ Sau phẫu thuật: cắt cung sau, cắt mấu khớp
– Phân độ trượt đốt sống (Mayerding)
+ Độ 1: < 25%
+ Độ 2: 25-50%
+ Độ 3: 50-75%
+ Độ 4: 75-100%
5. Hẹp ống sống (Stenosis of the Spinal Canal)– Phân loại (Muhle)
+ Độ 0: không có dấu hiệu hẹp ống sống.
+ Độ 1: xóa khoang dưới nhện > 50%, không có dấu hiệu biến dạng tủy sống.
+ Độ 2: hẹp ống trung tâm có biện dạng tủy sống nhưng chưa thay đổi tín hiệu tủy sống.
+ Độ 3: hẹp ống trung tâm kèm thay đổi tín hiệu tủy sống.
+ Độ 0: không có dấu hiệu hẹp ống sống.
+ Độ 1: xóa khoang dưới nhện > 50%, không có dấu hiệu biến dạng tủy sống.
+ Độ 2: hẹp ống trung tâm có biện dạng tủy sống nhưng chưa thay đổi tín hiệu tủy sống.
+ Độ 3: hẹp ống trung tâm kèm thay đổi tín hiệu tủy sống.
– Nguyên nhân:
+ Bẩm sinh: hội chứng Morquio, hội chứng ngắn chân cung
+ Mắc phải: thoái hóa cột sống, lồi-thoát vị đĩa đệm, trượt đốt sống, dày dây chằng vàng, phì đại mấu khớp.
– Tiểu chuẩn chẩn đoán:
+ Đường kính trước sau bình thường ống sống cổ khoảng 10mm, ống sống thắt lưng khoảng 12-13mm.
+ Hẹp rãnh bên: đường kính trước sau rãnh bên < 3mm (hẹp tương đối), < 2mm (hẹp tuyệt đối).
6. Phù tủy– Tăng tín hiệu trên T2W và STIR.
=> Case lâm sàng 1:
7. Hẹp lỗ tiếp hợp (Foraminal stenosis)– Lỗ tiếp hợp trên mặt phẳng đứng ngang có hình ảnh giọt nước lộn ngược, hẹp lỗ tiếp hợp có thể do thoát vị đĩa đệm, mỏ xương hoặc phì đại mỏm khớp.
– Trên hình ảnh x-quang lỗ tiếp hợp vùng cổ được bộ lỗ rõ trên các tư thế chụp chếch, vùng thắt lưng bộc lỗ rõ trên phim chụp nghiêng.
– Trên hình ảnh x-quang lỗ tiếp hợp vùng cổ được bộ lỗ rõ trên các tư thế chụp chếch, vùng thắt lưng bộc lỗ rõ trên phim chụp nghiêng.
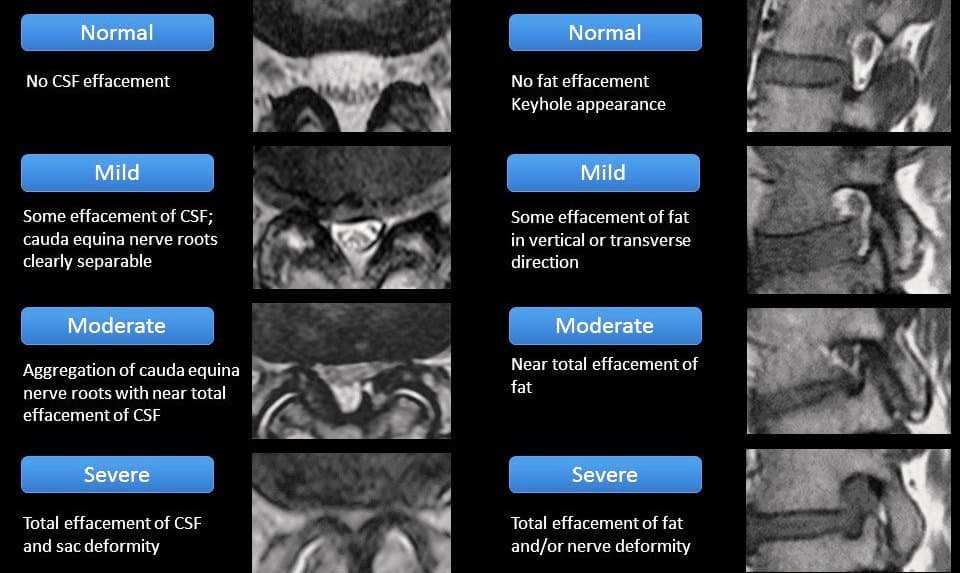
– Độ 0: Lỗ tiếp hợp bình thường (hình oval hoặc giọt nước lộn ngược).
– Độ 1: Hẹp nhẹ, thay đổi hình thái của khoang mỡ ngoài màng cứng trong lỗ tiếp hợp nhưng vẫn thấy cấu trúc mỡ bao quanh toàn bộ chu vi rễ thần kinh.
=> Hình ảnh hẹp lỗ tiếp hợp:
=> Case lâm sàng 1:
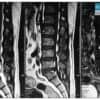
8. Thoái hóa cột sống
– Thân đốt sống giảm chiều cao, có gai xương, mặt thân đốt sống không đều.
– Thân đốt sống giảm chiều cao, có gai xương, mặt thân đốt sống không đều.
– Thoái hóa khớp liên mấu: tạo mỏ xương, phì đại mỏm khớp, xơ xương và khuyết xương dưới sụn khớp, giảm độ dày sụn khớp, tụ khí trong khe khớp…
– Thoái hóa mỡ thân đốt sống: tăng tín hiệu trên T1W, T2W, giảm trên xung xóa mỡ.
– Vôi hóa dây chằng dọc sau (Ossification of Posterior Longitudinal Ligament – OPLL): vôi hóa có thể liên tục trên một đoạn cột sống hoặc gián đoạn hoặc hỗn hợp cả hai.
=> Case lâm sàng 1:
=> Case lâm sàng 2:
=> Case lâm sàng 3:
– Phì đại dây chằng vàng (Ligamentum flavum hypertrophy)
+ Độ dày trung bình bên phải: ở các mức tủy sống khác nhau được đo (L3-L4 = 3,38 ± 0,94 mm, L4-L5 = 3,70 ± 1,16 mm và L5-S1 = 3,65 ± 1,16 mm).
+ Độ dày trung bình bên trái (L3-L4 = 3,52 ± 0,99 mm, L4-L5 = 3,84 ± 1,12 mm và L5-S1 = 3,78 ± 1,24 mm).
+ Chẩn đoán dày dây chằng vàng khi > 4mm, đo trên lát cắt axial.
+ Độ dày trung bình bên phải: ở các mức tủy sống khác nhau được đo (L3-L4 = 3,38 ± 0,94 mm, L4-L5 = 3,70 ± 1,16 mm và L5-S1 = 3,65 ± 1,16 mm).
+ Độ dày trung bình bên trái (L3-L4 = 3,52 ± 0,99 mm, L4-L5 = 3,84 ± 1,12 mm và L5-S1 = 3,78 ± 1,24 mm).
+ Chẩn đoán dày dây chằng vàng khi > 4mm, đo trên lát cắt axial.
– Bất thường tín hiệu thân sống trên MRI: thay đổi tủy xương do thoái hóa diện khớp và xương dưới sụn, được mô tả trên MRI lần đầu bởi Roosetalin năm 1987. Phân loại bởi Modic năm 1988.
+ Modic Type I: dạng thoái hóa viêm – giai đoạn cấp và bán cấp, giảm tín hiệu trên T1W, tăng tín hiệu trên T2W, bắt Gado sau tiêm.
+ Modic Type I: dạng thoái hóa viêm – giai đoạn cấp và bán cấp, giảm tín hiệu trên T1W, tăng tín hiệu trên T2W, bắt Gado sau tiêm.

+ Modic Type II: dạng thoái hóa mỡ tủy xương, tăng tín hiệu trên cả T1W và T2W, gặp ở giai đoạn mạn tính.
Hình Ảnh Thoát Vị Đĩa Đệm
Tài liệu tham khảo
* Spine – Lumbar Disc Nomenclature 2.0 – Robin Smithuis
* Nguyên lý chụp cộng hưởng từ hạt nhân – PGS. Hà Hoàng Kiệm
* Các chuỗi xung cơ bản của cộng hưởng từ – Bs. Bùi Quang Huynh & Bs. Phạm Hữu Khuyên
* Hình ảnh cộng hưởng từ bệnh lý đĩa đệm và cột sống – TS. Phạm Mạnh Cường
* Spine – Lumbar Disc Nomenclature 2.0 – Robin Smithuis
* Nguyên lý chụp cộng hưởng từ hạt nhân – PGS. Hà Hoàng Kiệm
* Các chuỗi xung cơ bản của cộng hưởng từ – Bs. Bùi Quang Huynh & Bs. Phạm Hữu Khuyên
* Hình ảnh cộng hưởng từ bệnh lý đĩa đệm và cột sống – TS. Phạm Mạnh Cường
Thoát vị đĩa đệm
![]() Reviewed by PROCDHA
on
tháng 7 06, 2020
Rating:
Reviewed by PROCDHA
on
tháng 7 06, 2020
Rating: